Implantate: Einteilig versus zweiteilig (Teil 2)
In der Implantologie gelten die zweiteiligen Implantate als Goldstandard. Einteilige Varianten kommen eher in Ausnahmefällen zum Einsatz. Ist eine Änderung in Sicht? Teil zwei unserer dreiteiligen System-, Verfahrens- und Ergebnisanalyse liefert eine Standortbestimmung.
Zweiteilige Implantate bestehen aus einem rein intraossär verankerten Implantatkörper und einem intraoralen Aufbauelement. Die Aufbauten dienen der Gewebekonturierung und der funktionellen Therapie, sie werden bei der Abformung und als Scanhilfen eingesetzt und können als Basis für die prothetische Versorgung verwendet werden. Die Verankerung der Aufbauelemente erfolgt über parallelwandig und/oder konusförmig gestaltete Außen- oder Innenverbindungen. Die Verwendung eines zweiteiligen Implantats und eine damit verbundene Trennung von chirurgischer und prothetischer Verfahrenstechnik haben Vorteile:
- Eine Einheilung des Implantats unter der Schleimhaut ist möglich, und zwar frei von mechanischer Belastung und bakterieller Besiedlung,
- Während der Implantatinsertion lassen sich augmentative Maßnahmen zur Optimierung des Implantatlagers durchführen.
- Die Variationsbreite bei der Auswahl des Materials und der Form der individualisierbaren Aufbauelemente ist erheblich, wodurch die funktionellen und ästhetischen Anforderungen an ein Implantat häufig leichter erfüllt werden können.
In Verbindung mit den großen Fortschritten auf dem Gebiet der augmentativen Chirurgie waren diese material- und verfahrenstechnischen Vorteile von ganz entscheidender Bedeutung für die enorme Entwicklung der Implantologie. Die konstruktive, verfahrenstechnische und zeitliche Trennung von Chirurgie und Prothetik weist auch im Hinblick auf die Weiterentwicklung von Werkstoffen, Implantatoberflächen, Herstellungsprozessen und Interventionsstrategien weitere Vorteile auf.
Problemstellung
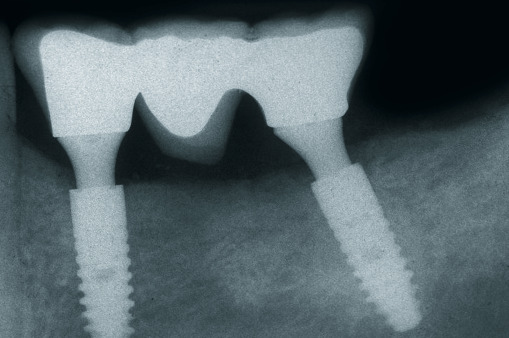
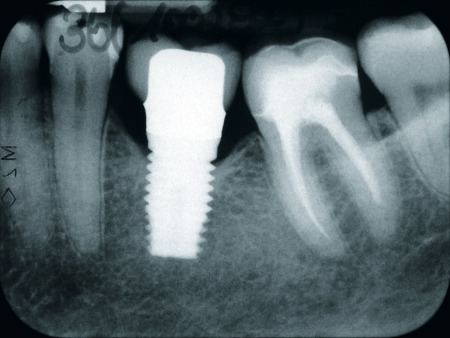
Trotz aller Erfolge sind auch zweiteilige Implantatsysteme mit mehr oder minder großen Problemen behaftet. Das zeigen ein Vergleich mit einteiligen Implantaten und eine Analyse der erfolgsrelevanten Parameter und der implantatimmanenten Faktoren. Ein entscheidender Erfolgsfaktor liegt in der Gestaltung des Interface und dem dadurch vorgegeben Verfahrenskonzept (siehe Teil 1, DENTAL MAGAZIN 8/2013, S. 26 ff.). Einteilige Implantate besitzen bei nahezu gleichem Konstruktionsprinzip kein Interface zwischen dem intraossären und dem prothetischen Teil (Abb. 1). Sie lassen folglich auch die damit verbundene Mikrospaltproblematik in Höhe des Knochenniveaus vermissen. Bei einteiligen Implantaten fehlt zudem der zweite chirurgische Interventionsschritt, der zur Freilegung des Implantatkörpers führt. Der Wechsel der aufgabenspezifizierten Aufbauten findet im Bereich der prothetischen Ebene und damit in der periimplantären Weichgewebemanschette statt. Das Interface von Knochen und Bindegewebe bleibt deshalb im Gegensatz zu zweiteiligen Implantaten unberührt. Da die Insertion von zweiteiligen Implantaten eine intraoperative Lagekontrolle des intraossär zu verankernden Implantatkörpers erfordert, stellt sich das chirurgische Gewebemanagement komplexer dar. So muss umfangreicher eröffnet, zeitlich aufwendiger präpariert und der Wundverschluss sehr sorgfältig durchgeführt werden.
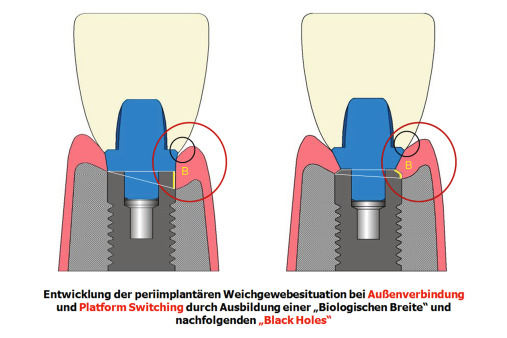
Eine umfassende Analyse evidenzbasierter klinischer Studien macht deutlich, dass dieser konstruktive und verfahrenstechnische Unterschied größere klinische Konsequenzen nach sich zieht. So wird der insertionsbedingte Knochenverlust größer und der interimplantäre Knochen negativ beeinflusst. Die Remodellierungsprozesse laufen langsamer ab und die periimplantäre „Biologische Breite“ gleicht nicht mehr derjenigen um natürliche Zähne.
Lösungsansätze für zweiteilige Implantate
Die Konsequenz aus den klinischen Ergebnissen war die Suche nach wirkungsvollen Problemlösungen. Das Ziel war eine weitgehende Reduzierung oder Beseitigung der erkannten Probleme, ohne das Konstruktionsprinzip der Zweiteilung von Implantaten aufgeben zu müssen. Es wurden dabei folgende Wege beschritten:
- Spaltfreier, stabiler Verbund von Implantat und Aufbauteil
- Horizontalversatz der Komponentendurchmesser/Platform switching
- Versiegelung der intraimplantären Hohlräume
Spaltfreier, stabiler Verbund von Implantat und Aufbauteil
Vergleicht man die verschiedenen Verbundprinzipien von Implantaten und Aufbauelementen, so zeigen die Untersuchungen von Dr. Dietmar Weng (Starnberg) und Dipl-Ing. Holger Zipprich (Frankfurt a. M.), dass ein konischer Verbund der beiden Komponenten die stabilste Form der Verankerung darstellt. In Studien konnte gezeigt werden, dass dadurch die Mikrospaltproblematik bzw. die bakterielle Belastung des periimplantären Gewebes gänzlich beseitigt werden konnte. So wurde in den Studien die Verbundregion nicht als Problemzone erkannt und mit Knochen überwachsen. Die Simulation einer natürlichen Belastung des Verbundes von Implantat und Aufbauteil führte zu unterschiedlichen Versuchsergebnissen. So zeigten alle parallelwandigen Konstruktionen Pumpbewegungen aus und in den intraimplantären Hohlraum. Der konusförmige Verbund ließ diese Pumpbewegungen und damit einen Flüssigkeitsaustausch vermissen. Analysiert man aber den konischen Verbund unter klinischen Bedingungen, so zeigen manchmal sowohl die DVT- als auch die Oberflächen-Analysen, dass die Spaltproblematik zwar reduziert, aber nicht gänzlich beseitigt werden konnte. So finden sich in den DVT-Aufnahmen im Bereich der Verbundregion transluzentere Knochenareale und bei Oberflächenanalysen spaltinduzierende Oberflächenveränderungen (Abb. 2 und 3). Die Gründe dafür mögen in der besonders sensiblen Verbundtechnologie und in einer exakt darauf abzustimmenden Verfahrenstechnik liegen. In diesem Zusammenhang ist auch die Frage zu klären, ob es unter den klinischen, material- und verfahrenstechnischen Bedingungen zu einer Kaltverschweißung der Komponenten kommen kann.
Horizontalversatz der Komponentendurchmesser
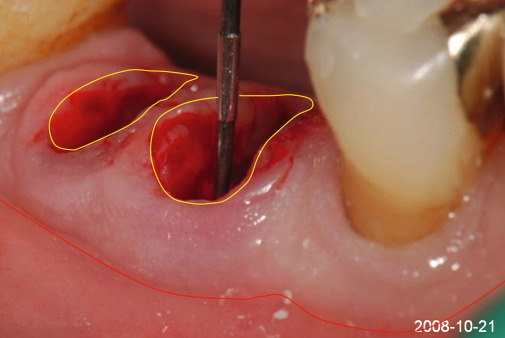
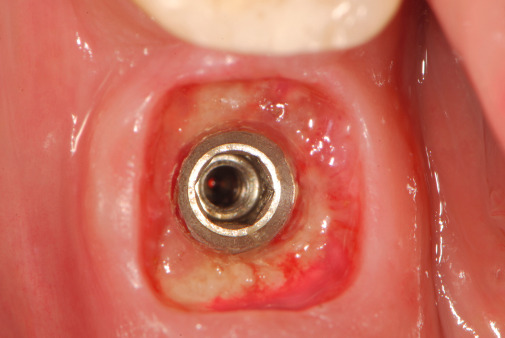
Betrachtet man die Gewebereaktion im Verbundbereich von Implantat und Aufbauelementen, so kann beim Vorhandensein eines Spalts eine reaktive Zone diagnostiziert werden. Diese ist durch einen vertikalen und horizontalen strukturellen Verlust bzw. ein entsprechendes Zurückweichen der alveolären Gewebe charakterisiert. Das klinische und röntgenologische Erscheinungsbild ist nicht nur von der Spaltproblematik selbst, sondern auch von der Verbundtechnik abhängig. So zeigen formschlüssige, parallelwandige Außenverbindungen sehr häufig umfangreiche schüsselförmige Defekte direkt an der Außenfläche des Implantatkörpers und im Bereich der Implantatschulter (Abb. 4). Diese sind vor allem durch die zentrifugale Lage des Spalts bedingt. Eine zentripetale Verlagerung der Spaltproblematik bewirkt eine entsprechende Verlagerung dieser Reaktionszone. Das damit verbundene zentripetale „Follow-up“ der reaktiven Gewebestrukturen bedingt auch eine nachfolgende Reaktion des an das Implantat angrenzenden Knochens mit der Konsequenz, dass die schüsselförmigen Knochendefekte und die damit verbundenen Dehiszenzen des alveolären Weichgewebes wesentlich reduziert werden können (Abb. 5).
Versiegelung der intraimplantären Hohlräume
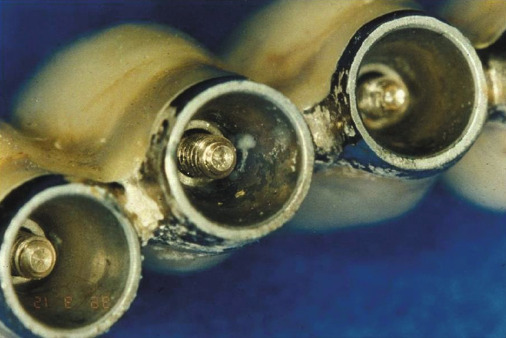
Ein weiterer Ansatz zur Beseitigung der Spaltproblematik und der damit verbundenen Besiedlung der intraimplantären Hohlräume durch Bakterien, Pilze und Protozoen etc. wurde von Prof. Dr. Dr. Claus Udo Fritzemeier, Düsseldorf, entwickelt. Dabei kommt ein Versiegelungsmaterial zum Einsatz, das auf einer speziell abgestimmten Silikonmatrix beruht. Es soll einen langfristigen bakteriendichten Verschluss sämtlicher kapillaren Spalten und Hohlräume aller zusammengesetzten Implantate ermöglichen. Die Versiegelung beruht auf einer Reduktion der spaltförmigen Hohlräume, so dass ein Eindringen oraler Bakterien, Viren und Pilze langfristig verhindert wird (Abb. 6 und 7). Da es sich um ein einfaches und elegantes Konzept handelt, das leicht in die tägliche Praxis integriert werden kann, ist der von größter Wichtigkeit.
Zusammenfassung
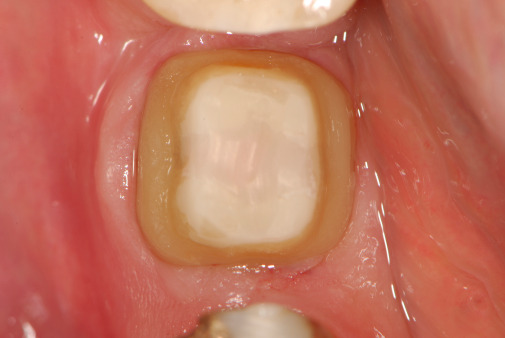
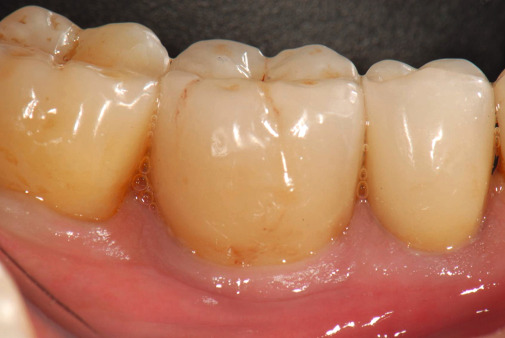
Ein analytischer Vergleich der Vor- und Nachteile von zusammengesetzten Implantaten zeigt, dass eine sehr erprobte Verfahrenstechnik mit nicht unwesentlichen Problemen behaftet ist. Der Grund: die Mikrospaltproblematik, die aufgrund einer möglichen bakteriellen Besiedlung des menschlichen Körpers enorm an Bedeutung gewinnen wird. Denn das zukünftige große Interesse an lebenswertsteigernden und lebensverlängernden Erkenntnissen und deren direkter Umsetzung in zielgerichtete Maßnahmen rückt alle prospektiven, prophylaktischen, gewebeschonenden, minimalinvasiven und antifektiösen Konzepte und Behandlungsstrategien in den Vordergrund. Deshalb werden auch alle implantologischen Behandlungskonzepte neu überdacht. So schlagen Renvert, Giovannoli und Castagnoli vor, die Aufbauelemente generell vor jedem Einbringen ins orale Milieu zu sterilisieren. Konsequenterweise wird dies zu einer Intensivierung und Optimierung der „Backward-Strategie“ führen. Das Ergebnis werden höchst individuelle und optimal funktionsorientiert gestaltete Aufbauelemente sein. In Verbindung mit einem optimierten Implantatlager werden häufige Wechsel von unterschiedlichen Aufbauten unnötig werden. Damit kann die derzeit verfahrenstechnisch immanente Überlastung der periimplantären Gewebestrukturen bei zweiteiligen Implantaten vermieden werden (Abb. 8–11).
Hier lesen Sie “Einteilig versus zweiteilig (Teil 1)

Dr. Stefan Neumeyer
ist seit 1981 niedergelassen in eigener Praxis in Eschlkam und seit mehr als 25 Jahren implantologisch tätig, hat eine eigene Implantatlinie entwickelt und war Fortbildungsreferent des ZBV Oberpfalz.
praxis@dres-neumeyer.de

Dr. Sabine Hopmann
ist seit 1996 niedergelassen in der Gemeinschaftspraxis Dr. Hopmann/Dr. Maak in Lemförde.
hopmann@hopmann-maak.de