Ungutes Duo: Parodontitis und Diabetes mellitus
Parodontitis und Diabetes mellitus verbindet eine wechselseitige, negative Beziehung. Allerdings kann sich eine optimale Behandlung der Parodontitis günstig auf die Blutzuckerkontrolle von Diabetes-Patienten auswirken.
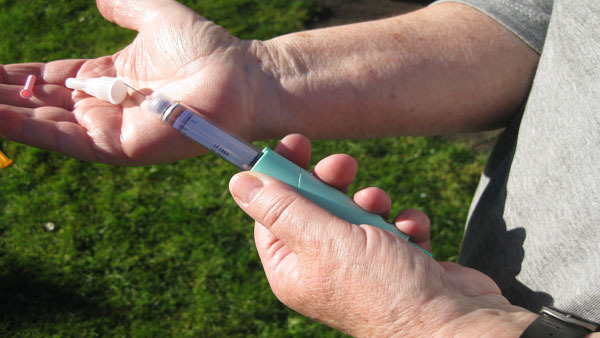
Jeder Diabetiker sollte zum Zahnarzt überwiesen werden, wie auch umgekehrt die Zahnarztpraxis ein Screeningort für Diabetes sein könnte. Foto: proDente
Von den chronischen Erkrankungen Parodontitis und Diabetes mellitus Typ-2 sind weltweit immer mehr Menschen betroffen. Allein in Deutschland gibt es 20 Millionen Patienten mit behandlungsbedürftigen Erkrankungen des Zahnhalteapparates, davon 10 Millionen schwere Fälle. Die Statistik zählt 6 Millionen diagnostizierte Diabetiker – doch bei beiden Volkskrankheiten liegt Schätzungen zufolge die Dunkelziffer deutlich höher. Darauf weist die DG Paro hin, die einen Patienten-Ratgeber verfasst hat. Dieser kann ab September 2014 über Zahnarztpraxen in Deutschland bezogen werden.
Blutzuckereinstellung beeinflusst Verlauf der Parodontitis
Parodontitis ist gekennzeichnet durch Bildung von Zahnfleischtaschen, Zahnfleischrückgang und Knochenabbau. Unbehandelt kann Parodontitis zu Zahnlockerung und letztlich zu Zahnverlust führen. Hauptauslöser sind Bakterien im Zahnbelag (Plaque). Ob Menschen ein erhöhtes Risiko für Parodontitis haben, liegt neben den Mundpflegegewohnheiten auch an erblichen Vorbedingungen oder ungünstigen Lebensumständen. Auch Rauchen oder Allgemeinerkrankungen wie Diabetes mellitus können die Krankheit begünstigen.
So gilt Parodontitis als eine nicht zu unterschätzende Diabetesfolgeerkrankung. Diabetes-Patienten haben im Vergleich zu Nicht-Diabetikern ein dreifach erhöhtes Risiko, an Parodontitis zu erkranken. Dabei gelten sowohl Typ-1- als auch Typ-2-Diabetes (sogenannter „Altersdiabetes“) nachweislich als Risikofaktoren für Parodontitis. Eine wichtige Rolle in diesem Zusammenhang spielt die Blutzuckereinstellung: Ist der Diabetespatient gut eingestellt, weist er kein erhöhtes Risiko auf, wohingegen mit schlechterer Einstellung des Blutzuckerspiegels das Risiko für Kieferknochen- und Zahnverlust zunimmt.
Gute Blutzuckereinstellung entscheidend für Behandlungserfolg
Bei bereits vorliegender Parodontitis hängt der Behandlungserfolg übrigens ebenso von der richtigen Blutzuckereinstellung ab. Die gute Nachricht: Gut eingestellte Diabetiker sprechen ähnlich gut auf eine Parodontitisbehandlung an wie Nichtdiabetiker. Auch sichert eine gute Einstellung des Blutzuckerspiegels den Langzeiterfolg der Parodontitis-Therapie. Umgekehrt kann sich eine optimale Behandlung der Parodontitis günstig auf die Blutzuckerkontrolle von Diabetes-Patienten auswirken.
Eine unbehandelte schwere Entzündung des Zahnfleischs erhöht hingegen die Blutzuckerwerte. Daher weisen Diabetiker mit Parodontitis eine schlechtere Blutzuckereinstellung als parodontal gesunde Diabetespatienten auf. Aber auch bei Nichtdiabetikern ist das Risiko für eine Verschlechterung des Blutzuckerspiegels bzw. die Entstehung eines Diabetes mellitus als Folge der Parodontitis erhöht. Studien zeigen, dass Parodontitis mit einem gesteigerten Risiko für diabetesbedingte Komplikationen wie etwa Herzkreislauferkrankungen oder Nierenschwäche und sogar einer erhöhten Sterblichkeit verbunden ist.
So verbessert erfolgreiche Parodontitistherapie die Blutzuckereinstellung
Da sie zunächst keine akuten Beschwerden verursachen, werden beide Krankheiten häufig erst in einem weit fortgeschrittenen Stadium bemerkt und erkannt. Durch verbesserte Vorsorge und rechtzeitige Therapie der Parodontitis können Entzündungsprozesse, Insulinresistenz und daraus resultierende Probleme aufgehalten und der Behandlungserfolg erhöht werden. Eine systematische Parodontitistherapie erfolgt üblicherweise in vier Schritten:
- Zunächst findet eine Unterweisung zur Verbesserung der persönlichen Mundpflege statt. Die richtige und regelmäßige Zahnpflege ist für den Behandlungserfolg entscheidend
- Reizfaktoren wie Zahnstein werden beseitigt und Zahnbelag professionell entfernt.
- Es folgt eine Reinigung der Wurzeloberflächen. Manchmal können auch kleinere chirurgische Eingriffe notwendig sein, um die Entzündung zu beheben.
- Die sich anschließende regelmäßig durchzuführende Parodontitis-Erhaltungstherapie soll das erreichte Behandlungsergebnis langfristig aufrechterhalten und den Zahnverlust verhindern – und kann außerdem zu einer besseren Blutzuckerkontrolle parodontal erkrankter Diabetiker beitragen
Jeder Diabetiker sollte zum Zahnarzt überwiesen werden
Sowohl Diabetes mellitus als auch Parodontitis sind Erkrankungen, die über Fachgrenzen hinausgehen. Daher erfordert die optimale Behandlung eine enge Zusammenarbeit zwischen behandelndem Hausarzt und Zahnarzt sowie eine vertrauensvolle Zusammenarbeit mit dem Patienten.
Die praktische Empfehlung von heute lautet daher: „Jeder Diabetiker sollte zum Zahnarzt überwiesen werden, wie auch umgekehrt die Zahnarztpraxis ein Screeningort für Diabetes sein könnte.“ Diabetespatienten sollten bei Routineuntersuchungen nach Parodontalerkrankungen befragt, über Möglichkeiten zur Vorbeugung und Behandlung aufgeklärt und an die jährliche zahnärztliche Untersuchung erinnert werden. Kinder und Jugendliche mit der Diagnose Diabetes sollten ab einem Alter von 6 oder 7 Jahren jährlich von einem Zahnarzt untersucht werden.
Bei leicht erkennbaren Symptomen wie Mundgeruch oder Zahnfleischbluten ist eine zeitnahe Überweisung zum Zahnarzt nötig. Werden gelockerte Zähne, Zahnwanderungen oder eitrige Zahnfleischentzündungen beobachtet, so sollte schnell ein Zahnarzt aufgesucht werden, damit er den Verdacht auf Parodontitis abklärt und gegebenenfalls eine Behandlung vornimmt.
Parodontitis-Patienten über ihr Diabetesrisiko informieren
Diabetiker müssen mit ihrem erhöhten parodontalen Erkrankungsrisiko besonders über die Bedeutung der täglichen häuslichen Mundhygiene wie auch über die notwendige lebenslange Betreuung durch ihren Zahnarzt aufgeklärt werden. Neben dem täglichen Zähneputzen mit einer fluoridhaltigen Zahnpasta gehört die regelmäßige Anwendung von Zahnseide oder Zahnzwischenraumbürsten zum Pflichtprogramm der Diabetiker-Zahnpflege.
Auch Patienten, die sich ohne Diagnose, aber mit offensichtlichen Risikofaktoren für einen Typ-2-Diabetes (Übergewicht, Bluthochdruck, Diabeteserkrankungen in der Familie) und Zeichen einer Parodontitis beim Zahnarzt vorstellen, sollten von ihm über ihr Diabetesrisiko informiert werden. Weiterhin sollten sie mit einem Blutzuckertest gescreent und im Bedarfsfall für eine entsprechende Diagnostik an ihren Hausarzt verwiesen werden.
Weitere Informationen: Die Deutsche Gesellschaft für Parodontologie hat in Zusammenarbeit mit der Deutschen Diabetes Gesellschaft (DDG) in einem Patienten-Ratgeber zusammengefasst. Dieser kann ab September 2014 über Zahnarztpraxen in Deutschland bezogen werden.